一场拼尽全力的救治(3图)
发布时间:2020-03-19 17:13 | 来源:中国青年报 2020年03月18日 07版 | 查看:894次

2月20日,襄阳市中心医院东津病区ICU内,医护人员在11号病床前。中青报·中青网记者 刘逸鹏/摄
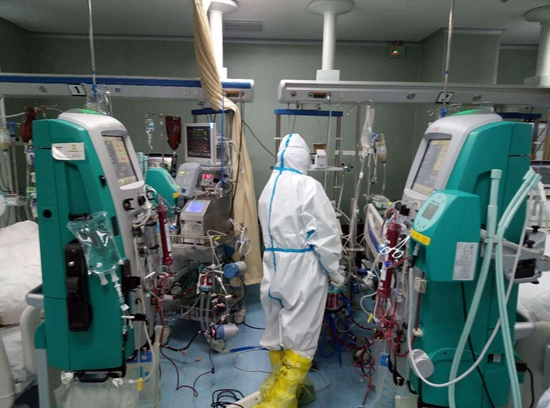
襄阳市中心医院东津病区的ECMO设备。受访者供图
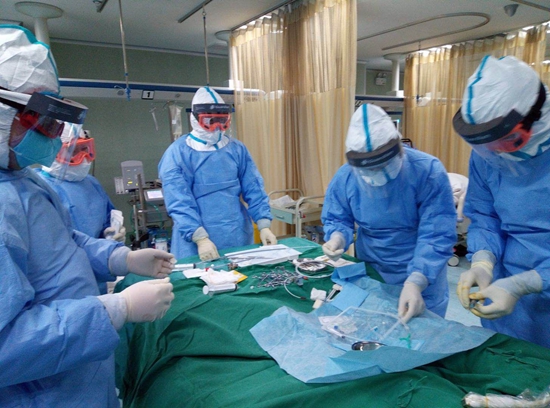
襄阳市中心医院东津病区的医护人员在工作中。受访者供图
2月20日,清晨6点35分,窗外的夜色还未完全被光线撕透,刘阳被电话惊醒。
“11号床的病人今天可能要撤下ECMO(体外膜肺氧合机,俗称‘人工肺’),为了确保安全,你还是需要过来一趟。”
翻身下床,刘阳就开始在脑海中不断模拟撤掉机器的每一个步骤和细节。
3个小时后,他接到了确定撤下ECMO的通知。
10点20分,刘阳到达湖北省襄阳市中心医院东津院区。
11点,防护措施穿戴完备的他站在重症隔离病房内的11号病床前。呼吸机安静地运转着,监护仪显示患者各项生命指标都比较平稳,股静脉管、颈内静脉管、气道呼吸管、胃管、尿管……管道密布全身,它们共同拉紧一个生命。
11床的病人是襄阳市第一个使用ECMO的新冠肺炎危重症患者。刘阳是襄阳市中心医院入驻东津院区发热病房专区的第一批医护人员之一,也是襄阳市熟练掌握ECMO技术的几位医师之一。
2月20日是他休息的第三天,此前刘阳在这场战疫的“红区”——重症隔离病房内已经连续战斗28天。
始料不及的战斗
这是一个外界无法想象的战场。
刘阳记得,11号床的病人是2月4日从轻症病房转入ICU的。此前,这位患者一直通过“经鼻高流量氧疗仪”改善呼吸,身体状况基本稳定。
“他是1月31日发病,出现发热症状,2月1日到发热门诊就诊,当天就被送到我们院区住院治疗,病情进展特别快,4日转到ICU的时候,我们很快就给他上了无创呼吸机,当时他呼吸窘迫的情况有缓解。”刘阳回忆,可是一天半以后,这位患者的病情开始恶化,氧饱和度只有75%-80%,明显呼吸困难。
刘阳深知,缺氧的难受感觉就像喉咙被人掐住,他来不及和病患家属打电话说明详细情况,直接和患者本人简要沟通。
“11号床的病人即刻同意我们实施插管,当时他那种祈求和渴望的眼神,看过一次你是不会忘记的。”刘阳和团队立即决定实施插管上呼吸机治疗。
做插管时,刘阳为了保证其他护理人员的安全,降低感染风险,让所有人全部站到他的身后,成两侧分散状。“我就一个人站在床头,让护士把需要用的东西放在我的手可以直接够到的范围内。说实话,那一刻,真的很害怕。因为患者是平躺的,呛咳时飞溅的气道分泌物,可能会从防护面罩下侧的镂空位置,接触我的面部。”对这位医生来说,救命显然更要紧,他没有多想,“不能推给别人去做这件事。”
插管呼吸机仅仅维持了半天,患者情况就进一步恶化了。呼吸机输入纯氧后,他的血氧饱和度也只能到达80%左右。因为缺氧,身体其他指标也开始出现异常。
生命是抢出来的
2月6日,20点30分,襄阳市中心医院南院区ICU护士张倩接到科室主任曹锋生的通知说,可能会使用ECMO,随即开始准备术前所有用物,驰援襄阳市中心医院东津病区。
1小时后,ECMO设备和物资到达东津院区,襄阳市全市一线医疗专家组进行紧急联合会诊。时针指向深夜1点,专家组正式决定实施ECMO搭建。
这相当于一台外科手术,需要至少4个人才能完成。主刀医生在患者右腿根部进行穿刺,将小拇指粗细的专用管道置入股静脉。这一步,管道要置入体内约40cm,开口准确对接至心脏的下腔静脉。随后,颈部右侧同样需要穿刺,将管道置入颈内静脉,深度约15cm,管口对接至心脏的上腔静脉。整个过程,必须准确无误,依靠主刀医生的临床经验和手部触感。
“在那种情况下,ECMO的搭建穿刺机会只有一次,不允许有任何误差或误穿,不然血管上有多余的针眼会不停地渗血,后期根本止不住。”
手术室内的温度很低,为限制新冠病毒传播,医院关停了中央空调。医护人员穿着隔离服、防护服、一次性手术衣,戴着眼罩、面屏,刘阳和他的团队在完成这台手术时,手上戴了3层手套,“触感都不清晰了”。防护面屏、护目镜和他的眼镜被雾气、水珠覆盖,看什么东西都是雾蒙蒙的。
ECMO是2月7日凌晨3点正式开始运转的。
深红色的血液从心脏的下腔静脉经过右腿根部的股静脉流出,瞬间充满了右腿处的透明管道。血泵提供动力,管道里的血液会流过ECMO的重要组成部分——人工膜肺。在这里,血液中的二氧化碳会被排出,氧气得以进入血液。接着,富含氧气的血液通过颈部处的导管,输入颈内静脉,经过心脏的上腔静脉,最后回到心脏内。
进入手术室前,刘阳和他的团队已经连续工作16天。他记得那一晚,不到1个小时的手术下来,每个人的贴身衣服都湿透了,“生命是抢出来的”。
我想看到他不一样的眼神
也是从这天开始,刘阳的工作强度出现缓解。医院不断补充新的医护力量,他一个班次的时间从24小时变成12小时。
11号床患者的情况却不容刘阳放松。
ECMO的工作原理是,将体内静脉血液转移至体外,特制的氧合器使血液富含氧气,再返还给心脏,由心脏泵出供给身体各个器官。肺部不再承担氧合的任务,能得到充分休息。
这个过程必须保证血液在体外的管道或者仪器内不凝固,也要保证在体内不能出血。所以,ECMO运行期间,每3-4个小时需要查看一次患者凝血指标,凝血时间要控制在60-80秒之间。
输入患者体内的抗凝剂,没有统一标准,每个患者的剂量都不一样,靠刘阳一点一点调整、摸索。“增减幅度只能以0.1毫升/小时的单位剂量进行不断调整。”
2月12日,11号床的患者嘴巴、鼻腔开始出现渗血的情况,所有医护都焦虑不安。刘阳仔细观察出血情况,经历多次专家组讨论,反复调整,才逐步将抗凝剂使用量稳定下来,保障后续的长期维持运转。
ICU是与死神赛跑的场地。
2月20日下午,中青报·中青网记者见到刘阳时,他刚刚为11号床的患者顺利撤掉ECMO机器,脚上穿着拖鞋,还没来得及更换。这位医生满面倦容,声音嘶哑,倚靠在墙边。
“实际上,撤掉ECMO的过程很简单,但是需要双手按压住创口至少45分钟,我为了保险,压了接近一个小时,压半个小时不能动,手就已经麻木了。”
电话响了。
刘阳得知,11号床又出现创口渗血情况,“你们按照我说的方式再压半个小时,实在不行,我立刻进去(重症隔离病区)处理。”
直到患者情况稳定,记者才穿过5层防护门,进入重症隔离病区见到他。医护人员说:“他目前已经度过了最艰苦的一个时期,但后面还有很多坎儿。”
当晚,20点15分,记者再次见到刘阳。“看着病人的生命从你手边流逝的那种感觉真的不好受,哪怕竭尽全力,也总有人救不回来。”他说,提起11号床,他的语气难得变得轻快,“相信他能挺过来,我还想再跟他对一次不一样的眼神。”
反扑
周定心医师全程参与了11号床患者的前期救治:“能通过评估,撤下ECMO,说明前期的治疗是很有成效的。实际上,ECMO只是一个延续生命的高端精密设备,对原发肺部疾病并没有直接治疗的作用,它起的作用是给肺部暂时休息的时间,来换取肺恢复的空间。”
张倩记得撤下ECMO后,11号床的患者病情一直比较稳定,他的肺部虽然能脱离ECMO,但重度感染产生消耗,他仍离不开呼吸机。其间,医护团队一直积极鼓励他,并根据他感染情况,将他调至单间隔离病房。
2月25日,为避免长期插管对气道产生损伤,医护人员连夜为11号床患者进行气管切口手术。过程挺顺利,大家都以为抢来了奇迹。
作为襄阳市为数不多的ECMO专职护士,张倩每天都会盯着11号床患者的情况。“我们从未有分毫放松,可反扑还是出现了,他的肺部又开始恶化。”
“26日,哪怕注射高剂量的升压药,他的血压还是测不出来,身旁的呼吸机开足马力依旧无法提升他体内的血氧饱和度。心率很快,肾功能开始衰竭,已经没有再排尿了。其间,还伴随着持续性的低烧。”张倩回忆,“我们真的拼尽了全力,面对持续低烧的情况采取亚低温治疗;维持患者的体液平衡,我们采取了CRRT(持续血液净化治疗);为了提升他的免疫力,我们甚至置换了他体内的血浆。他的身体状况已经不可能再上ECMO了,只能靠上调呼吸机支持力度和其他治疗手段全力维持。”
刘晓雪医师是3月2日来到ICU的,她是入驻襄阳市中心医院东津院区的第三批专业医护人员。
她仍然记得第一次参加的11号床患者的病情评估。“呼吸机参数可以表明,肺部已经基本丧失弹性,无法正常舒张,纤维化的双肺几乎变硬了,左侧同时合并气胸。”
在刘晓雪的回忆中,当时的场景还很清晰:“那时呼吸机作用已经很有限了,我们正常呼吸时肺部都是负压的状态,呼吸机是相当于向肺部正压打气,对这种已经没有弹性的肺部使用呼吸机,气压伤害是巨大的,可治疗方案又不得不这样实施,我们只能限制呼吸机输出的气体容量和压力。”
3月5日,张倩下早班时,专门去了一趟11号床边。
“当天早上,我们把暖风机搬到他身边,他的体温实在太低了。我下班前看他的最后一眼,心率每分钟只有60-70次,瞳孔已经开始放大了。”
张倩不知道他能不能撑过今晚,“感觉可能拽不回来了”。
抢救是晚上21点开始的。
亲历全过程的刘晓雪觉得那一晚“太刺痛”了。“其实这个时候我们能做的确实不多了,除了拼了命地按压,想要唤醒心脏,还有就是如何开口和他家属讲这件事,因为新冠肺炎疫情,家属不能来探视,甚至在最后时刻连看上一眼都没有机会。”
在这位医生看来,ICU是人间离天堂最近的地方。
死亡是在3月6日0点50分降临的。
“我不记得是怎样拨通患者家属的电话,对方很长时间都没有说话,通过细微的声响,我知道对方在哭,可我也不知道该说什么,最后是对方的一句谢谢,结束了通话。”
那一晚,医护人员为逝者整理遗容,谁都不想说话。当殡仪馆工作人员来接遗体时,整个ICU病房内的医护人员没能走出隔离病区,只能在病房送他最后一程。
11号病床边,心电监护仪还亮着,医护人员在那里站了很久。
征途
刘阳记得,每年过年期间,是呼吸道疾病的高发期,也是他最忙的时候。今年的忙碌格外不同。
“我2019年下半年赴外地进修学习,刚好过年有假期,1月17日回襄阳,本以为难得有个完整的春节能陪家人。”
回家5天后,他就收到通知,因疫情需被抽调至襄阳市中心医院东津院区。
襄阳市其他7家新冠肺炎定点救治医院的医护人员将这里称为襄阳市“最凶险、最辛苦的‘战场’,没有之一”。
每天早上8点半,刘阳开始一天的工作,查房、会诊,督导值班医师完成当日治疗目标。他还得了解ICU病房内每一个危重患者的实时情况,当科主任询问时,他要答得出细节。
值班的下午和晚上,他不停地在病房里巡视,隔离服密不透气,里面的衣服不断经历被汗水湿透、被体温烘干的过程。一直到第二天早上8点半,他在病区的工作才算结束,完成与下一班医生的交接任务后已接近中午,匆匆洗澡、吃完午饭,最终躺到医院的宿舍休息时,往往是下午一两点了。
刚开始,医护人手不够,刘阳和同事值24小时班,除了吃饭,没有空闲。他们尽量不喝水,不上厕所,就这样支撑了17天,后援人员到来,情况得以缓解。
重症隔离病房内,除了各种医疗仪器的工作声,还有一种沙沙声,那是防护服鞋套与地面摩擦产生的。
新冠肺炎重症患者经常会出现呼吸窘迫、血氧饱和度低的情况。“11床患者转过来的时候就很重,呼吸频率每分钟40多次,而正常频率每分钟仅在16-20次。他连一句完整的话都说不出来,剧烈喘息,吃饭也是奢望,所以他转过来没多久,ICU就为他实施了气管插管有创呼吸支持。”刘阳告诉记者,正常人的肺泡就像一个又一个葡萄,氧气达到一定储量,会通过表皮渗透出来,而新冠肺炎重症患者的肺泡表面就像是变厚的葡萄皮,氧气很难释放出来。
呼吸机是每张ICU床位的必备仪器,危重患者使用无创呼吸机时,只需在面部佩戴面罩,没有什么痛苦感。严重一些的患者就需要使用插管呼吸机,这时,要将一根软管通过患者咽部放入气道内。
这需要让喉镜先进入口腔,细长的软管紧随其后,穿过一个直径七八毫米的小洞,那是人体的声门。整个过程,软管的一头捏在医生手里,另一头在喉咙的细小空隙中前行。阻力并不明显,但是肉眼可以看到,病患喉管里的浓痰,是粉红色、有小泡泡的。所以在插管的间隙,还需要进行吸痰处理。
几乎所有清醒的患者气管插管时都会出现强烈的呛咳反应、剧烈气道反应和呕吐感,气道分泌物会瞬间喷射出来。
为了降低意外感染风险,这一工作,在重症监护室里,全部由刘阳这样的医师一个人完成。
治疗方案比较复杂,包括静脉滴注和口服药物。由于使用呼吸机,部分患者血压会出现明显下降,需要通过微量泵定时定量注入升压药。升压药和一些高浓度药物对浅表静脉(皮肤下表浅的静脉)伤害极大,采用深静脉注射给药,刘阳一般会选择从颈部完成穿刺,输液管道的总长度在20cm,有15cm左右需要置入体内颈内静脉。
比较之下,轻症病区的绝大多数患者,每天只需要少量的药物治疗(输液,雾化等),吃一些口服药,做一下氧疗就能有效控制病情。
刘阳的征途还未结束。
他有时会想起,深夜接到电话,得知11床患者病故的消息。那个时刻,他又看到插管时患者的眼神:“因为缺氧,眼睛布满血丝,似乎还有些湿润,强烈的呼吸窘迫让他眼睛睁得老大,里面全是对生的渴望。”
尽管满心遗憾,“可有时就是这样,哪怕竭尽全力,也总有人救不回来,但我们还是会一次次拼尽全力。”
中青报·中青网记者 刘逸鹏
- 助人为乐好人榜
- 见义勇为好人榜
- 诚实守信好人榜
- 尊老爱幼好人榜
- 拾金不昧好人榜
- 2008汶川地震好人榜
- 2008抗击雪灾好人榜
- 1998抗洪抢险好人榜
- 2003抗击非典好人榜
- 人民的好警察
- 帮教助学好人榜
- 好样的河南人
- 好样的农民工
- 爱岗敬业好人榜
- 扶贫济困好人榜
- 穆仁元:救人牺牲的农民工英雄
- 钱学森:中国两弹元勋
- 周火生:蹬三轮助学的“希望老人”
- 孟祥斌:跳桥救人的英雄中尉
- 谭 晶:德艺双馨的公益歌唱家
- 沈 浩:优秀的安徽小岗村书记
- 查文红:义务支教12年的“金色阳光”
- 2010玉树地震好人榜
- 2010抗旱救灾好人榜
- 何小川:富翁回乡当村官13年带村民致富
- 郭青建:3枚全国无偿献血金奖获得者
- 丛 飞:义工歌手 爱心大使
- 陈光标:中国慈善的光辉路标
- 曹德旺:人如其名 德高业旺
- 陈发树:80亿打造中国的“盖茨基金”
- 邓平寿:老百姓难舍的“泥脚书记”
- 黄成模:一心为民的“草帽书记”
- 方永刚:忠诚党的创新理论的楷模
- 赵振金:百姓的保护神
- 华益慰:值得托付生命的人
- 金春明:雷锋式消防战士
- 谭竹青:视居民事比天大的“小巷总理”
- 李连杰:李连杰壹基金发起人
- 王顺友:马班邮路上的孤独英雄
- 牛志远:“阳光”照亮孤儿路
- 赵渭忠:帮教助学的“希望将军”
- 2010舟曲山洪好人榜
- 蒋国珍:捐资助学30年的乡村教师
- 白方礼:74岁后蹬15年三轮捐35万助3百学生
- 孙老伯:82岁跳水救人求表扬以救世风
- 郭明义:大写的“活雷锋”
- 余彭年:3度蝉联中国最慷慨慈善家
- 李嘉诚:爱国爱民爱教的典范
- 郑承镇:“流浪儿之父”
- 王生英:全国教书育人楷模
- 阿里木:烤羊肉串的“慈善家”
- 杨善洲:坚守共产党人精神家园的“草鞋书记”
- 张正祥:为环保倾家荡产骨碎身残的滇池卫士
- 杨正海:收养流浪汉的穷人慈善家
- 李泽勇:共产党员示范车队的哥舍身救人
- 任长霞:执法如山的人民卫士
- 袁隆平:“杂交水稻之父”稻香万里济众生
- 吴登云:“白衣圣人”
- 钟南山:敢医敢言的抗非抗疫第一功臣
- 袁厉害:收养弃婴孤儿的爱心妈妈
- 2013芦山地震好人榜
- 陈起贤:退休教师30年捐资助学38万
- 何家庆:“布衣教授”“魔芋大王”“扶贫状元”
- 监督举报好人榜
- 生态环保好人榜
- 自强不息好人榜
- 屠呦呦:中国首个诺贝尔科学奖获得者
- 韦思浩:清贫助学感动杭城的“拾荒老人”
- 廖俊波:县委书记的楷模 百姓心中的丰碑
- 王新法:与民同富义务扶贫的楷模
- 黄大年:心有大我、至诚报国的“拼命黄郎”
- 英雄的航天人
- 钟 扬:为守护祖国植物基因宝库而生
- 程开甲:“两弹一星元勋”“中国核司令”
- 庄仕华:爱洒边疆 肝胆相照的“当代雷锋”
- 林俊德:隐姓埋名52年 献身国防核试验
- 2000以来抗疫好人榜
- 南仁东:中国天眼之父
- 中印边境卫国戍边英雄
- 拉齐尼:赤诚爱国戍边的“帕米尔雄鹰”
- 王伟:“海空卫士”一级英模81192
- 吴孟超:中国肝胆外科之父
- 2021河南防汛救灾好人榜
- 黄旭华:“中国核潜艇之父”




发表评论
网友评论
查看所有评论>>